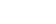17 Aralık 2020 14:46
Koronavirüs pandemisi, bize büyük bir hastalık salgınının ne kadar ölümcül ve yıkıcı olabileceğini hatırlattı. Aşıların yayılmasıysa, hayatın normale dönmesi için tek umut.
Fakat Covid-19, aşılama yoluyla mücadele edilen ilk hastalık değil ve yüz milyonlarca insan, tedavinin mümkün olduğu bir bölgede yaşamaları koşuluyla, bir zamanlar dünyanın dört bir yanındaki toplulukları dehşete düşüren ölümcül katillerin, kontrol altına alınabileceği için şanslı.
Şimdi, insanların hayatlarını değiştirmeye yardımcı olan bazı aşı programlarına göz atalım.
Çiçek hastalığı
Çiçek hastalığı, muhtemelen aşının şimdiye kadarki en büyük düşmanı ama aynı zamanda en büyük başarı hikayesi.
Sadece 20. yüzyılda, hastalık 300 milyondan fazla insanı öldürdü ve o zamandan önce bile yüz milyonlarca kişinin hayatını kaybetmesine yol açtığı düşünülüyor.
Oldukça bulaşıcı virüsü kapan insanların yaklaşık yüzde 30'u, vücutlarının her tarafında ağrılı kabarcıkların patlaması nedeniyle genellikle acı çekerek öldü.
Hayatta kalanların çoğu ise görme engelli ya da yara bere içinde kaldı.
İnsanlar çaresizce yüzyıllar boyunca çiçek hastalığı ile mücadele etmenin bir yolunu aradılar ve bu muhtemelen çok korkulan bir hastalık olduğu için, onunla mücadele birkaç tıbbi atılıma yol açtı ve sonuçta bir aşının geliştirilmesini sağladı.
M. S. 1000 civarında, Çin'de enfekte insanlardan alınan kabuklar toz haline getirilerek insanların burunlarına sürüldü ve onlara bu şekilde hafif yoğunlukta çiçek hastalığı bulaştırarak hastalığa karşı bağışıklık kazandırmayı umdular.
Hindistan ve Afrika'da da benzer teknikler kullanıldı ve nihayetinde aristokrat Mary Wortley Montagu, Türkiye'deki uygulamayı öğrenince 1700'lerin başında İngiltere'ye yayıldı.
İlk aşı, İngiltere'de çiçek hastalığı için Edward Jenner tarafından geliştirildi.

Bir kişiye benzer bir hastalığı (sığır çiçeği hastalığı) bulaştırmanın onları çiçek hastalığından koruyacağını kanıtlayan ilk kişiydi.
Aşılama, önceki teknikten (yaklaşık 30 kişiden birini öldürüyordu) çok daha güvenli olmasına rağmen, hastalıkla mücadelede ilerleme çok yavaştı ve ancak 1967'de Dünya Sağlık Örgütü (WHO) Yaygınlaştırılmış Eradikasyon Programı'nı başlatmasının ardından bu hastalık kontrol altına alınmaya başlandı.

Doktorlara iki basit gelişme yardımcı oldu: Kolayca saklanabilen ve taşınabilen, soğutarak muhafaza edilen bir aşı ve bir hastaya bir dozu kolayca batırmak için kullanılabilen ve daha sonra alev üzerinde yeniden kullanım için sterilize edilebilen basit bir iki uçlu iğne.
Bu sorunu çözmek için milyonlarca dolar harcandı.

Başlangıçta, virüsün yayılmasını durdurmak için ülkelerdeki nüfusun yüzde 80'ini aşılama girişimlerinde bulunuldu - "sürü bağışıklığı" denilen durum.
Ancak görev fazla büyüktü, ülkedeki nüfusun geri kalanını bırakın, sadece her yıl Hindistan'da doğan 20 milyon bebeği aşılamak bile devasa bir görev olurdu.
Bunun yerine Nijerya'da, aşı yetersizliği nedeniyle zorunluluktan başlatılan bir sistem geliştirildi.
Tüm nüfusu aşılamak yerine, salgınların yeri belirlendi ve yakın bölgedeki insanlar tespit edildi ve aşılandı.
Çiçek hastalığı, sadece 750.000 kişinin aşılanmasıyla Nijerya'nın doğusundaki 12 milyon nüfusluk bir alandan çıkarıldı.
Ve böylece bu sistem, dünyanın geri kalanı için model oldu.
Şimdi, altın çağında dünyayı dehşete düşüren, dünyanın dört bir yanındaki milyonlarca insanı öldüren hastalık ortadan kaldırıldı ve dünya üzerinde yalnızca iki yerde kaldı - bir Rusya'da bir de ABD'de yüksek güvenlikli laboratuvarda.
Çocuk felci
Çok daha az insanı öldürmesine rağmen, çocuk felci kurtulanlar için çiçek hastalığından daha acımasız bir hastalık.
Esas olarak küçük çocukları etkileyen virüs, vücuda ağız yoluyla girebilir ve önce kana, ardından sinir sistemine giderek, saldırır.
200 vakadan birinde, geri dönüşü olmayan felce yol açar (genellikle bacaklarda). Felçli olanların 10'da 1'i solunum kaslarının fonksiyonunu yitirmesi nedeniyle hayatını kaybeder.

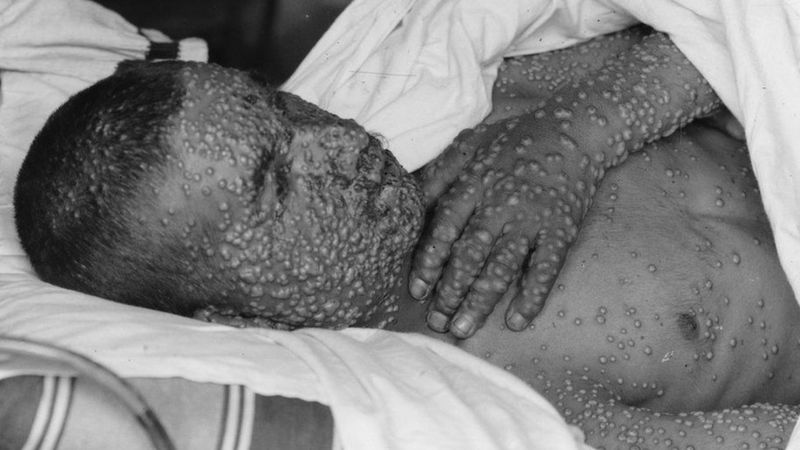
Ciddi şekilde etkilenen insanların umut edebileceği en iyi şey, çocuk felcinin sonuçlarıyla mücadele için 1920'lerde icat edilen demir bir akciğerde zaman geçirmekti.
Hastalar genellikle makinelerden birinde haftalar geçirirlerdi. Fakat bazıları hayatlarının geri kalanını bunlardan birinin içinde geçirmek zorunda kaldı, hareketsiz bir şekilde.
Dışarıdan bakıldığında herhangi bir semptom görülmediği için (çiçek hastalığı ve kabarcıklarının aksine), İsveçli doktor Ivar Wickman'ın çocuk felcinin bulaşıcı bir hastalık olduğunu nihayet kanıtlaması 1905'i buldu.
Keşfinin zamanlaması tesadüf değildi, birçok büyük şehirde temiz suyun yayılması başlangıçta çocuk felci vakalarını azalttı, ancak aynı zamanda toplulukların bağışıklık seviyelerini düşürdü.
Bu, salgınlar geldiğinde çok daha kuvvetli oldukları anlamına geliyordu.
Gelişmiş ülkelerin dışında, çocuk felcinin nispeten nadir görüldüğü düşünülüyordu, ancak çocuklukta felç olan insanların sayısı üzerine yapılan araştırmalar durumun böyle olmadığını gösterdi.
Dünya çapında çok sayıda çocuk felç oluyordu, ancak inanılmaz bir şekilde, bu durum fazla fark edilmemişti.
1952'de Amerikalı doktor Jonas Salk ilk çocuk felci aşısını geliştirdiğinde durum değişti. Daha sonra 1961'de Albert Sabin aşıyı geliştirerek enjekte edilmek yerine ağızdan alınabilen bir hale getirdi.
Aşılar, ABD ve Avrupa'da çocuk felci seviyelerini hızla düşürdü, ancak hatalar da yapıldı.
ABD ilaç tarihindeki en kötü olayda, 'Cutter Laboratories' canlı virüsü içeren 100 bin doz aşı üretti. Neticede, 160 çocuk kalıcı olarak felç oldu ve 10 çocuk hayatını kaybetti.
Neyse ki, hata ne kadar trajik olsa da, hastalığa karşı mücadeleyi durdurmadı.
1988'de WHO, Küresel Çocuk Felcini Yok Etme Girişimi'ni başlattığında büyük bir itici güç oldu, 1988'den beri çocuk felci vakaları yüzde 99 oranında azaldı.

Bugün, aksi takdirde felç olacak 18 milyon insanın yürüyebildiği ve çocuk felci aşısı ve ilgili tedaviler sayesinde 1,5 milyon çocuğun ölümünün önlendiği tahmin ediliyor.
Bugün çocuk felci yalnızca Afganistan, Pakistan ve Nijerya'da görülüyor ve her yıl yalnızca birkaç düzine vaka bildiriliyor.
Tıp dünyası, bir zamanlar dünyanın dört bir yanındaki ebeveynlere çocuklarının felç olabileceği korkusunu yaşatan bu katilin yakında ortadan kaldırılabileceğini düşünüyor.
Kızamık
Kızamık, başarı öykülerinden biri olduğu kadar aşılamanın başarısızlıklarından da biri.
Afrika'daki Ebola salgınları son yıllarda dünya çapında manşetlere taşınırken, tarihte 20 binden az insanı öldürdüğüne inanılıyor. Ancak kızamık her yıl yaklaşık 140 bin kişiyi sessizce öldürüyor.
Bu kadar can kaybı, 1963'ten beri bir aşının var olmasına rağmen gerçekleşiyor.
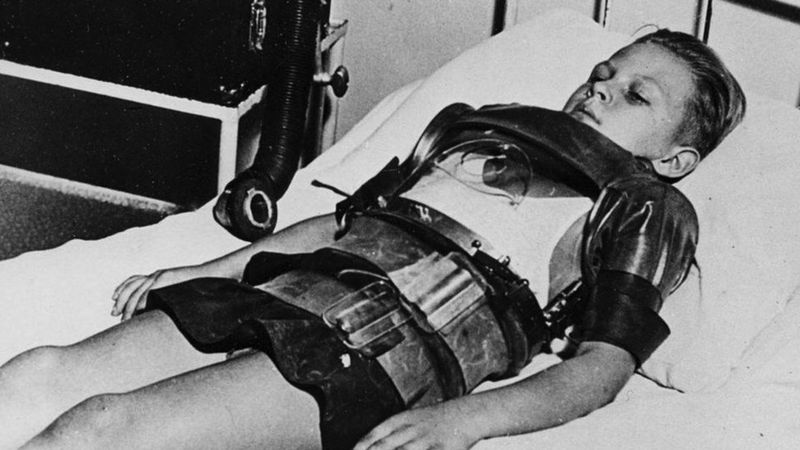
Oldukça bulaşıcı olan virüs öksürük, hapşırık veya doğrudan temastan damlacıklar yoluyla yayılıyor ve ateş ve döküntüye neden oluyor.
Ölümlere neden olan komplikasyonlar arasında ishal, zatürre ve beyin iltihabı yer alıyor.
Bir aşının geliştirilmesinin büyük etkisi olmasına rağmen, ölümleri yılda 2,6 milyondan aza düşürdü, hastalık o kadar bulaşıcı ki, aşı seviyelerinin yüzde 95'in altına düştüğü her alanda halen yayılıyor.
Ve aşının keşfedilmesinden bu yana gerçekleştirilen büyük atılımlara rağmen, durum birçok yerde daha da kötüye gidiyor.
ABD ve Avrupa'da, giderek daha az sayıda insanın aşılanması nedeniyle son yıllarda vaka sayısında bir artış görüldü.
Bu, kısmen, bu bakış açısını destekleyecek herhangi bir tıbbi kanıt olmamasına rağmen, insanların potansiyel yan etkiler konusunda daha fazla endişelenmesinden kaynaklandı.
Gelişmiş ülkelerdeki vakalardaki artış nispeten daha az ölümle sonuçlanırken, diğer ülkelerde bunun sonucu çok daha kötü oldu.
2019'un başından bu yılın yazına kadar, Demokratik Kongo Cumhuriyeti (DRC), 7 binden fazla çocuğun ölümüne yol açan dünyanın en kötü kızamık salgınıyla boğuştu.
DRC gibi ülkelerde, özellikle ülkenin uzak bölgelerinde, aşıya erişim en büyük sorun olabilir.
Kızamıkla ilgili artan sorunlarla mücadele etmek için WHO, 255 milyon dolar daha harcanması çağrısında bulundu.
Hastalığı ortadan kaldırmak için zorluklar olsa da, tedavileri mevcut olmasına rağmen, bugün hala can aldığı için öfke de var.
Sıtma
Bugün, dünya nüfusunun neredeyse yarısı, sivrisinekler tarafından yayılan ve yılda yaklaşık 400 bin kişiyi öldüren sıtma paraziti riski altında.
Sıtmanın, insanları tarih öncesinden beri etkilediğine inanılıyor, o kadar ki evrimimize katkıda bulunmuş olabilirler. Örneğin, orak hücreli anemi gibi bazı kan bozukluklarının daha yaygın hale gelmesine yol açmış olabilirler.
Sıtmadan kaynaklanan ölümlerin yaklaşık yüzde 95'i Afrika'da.
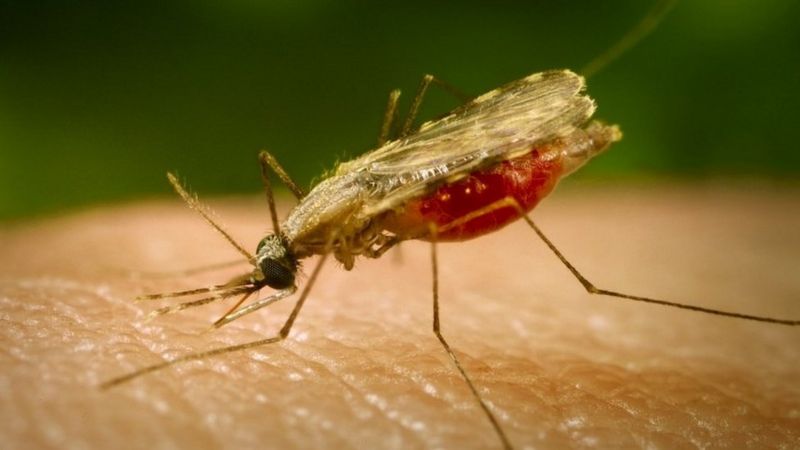
Hastalıkla mücadele etmenin birkaç yolu varken, cibinlikten enfeksiyonun erken aşamalarını baskılayan ilaçlara kadar, hem sivrisineklerin hem de parazitin tedaviye dirençli hale gelmesiyle ilgili artan sorunlar var.
Yakın zamana kadar aşı yoktu, ancak 32 yıllık araştırmadan ve 700 milyon doları aşan bir maliyetten sonra, şimdi bir aşı piyasaya sürülüyor.
Testler, hastalığın önlenmesinde dört yıl boyunca sadece yüzde 40 etkili olduğunu gösterdi - diğer başlıca aşılardan çok daha düşük bir etkinlik oranı.
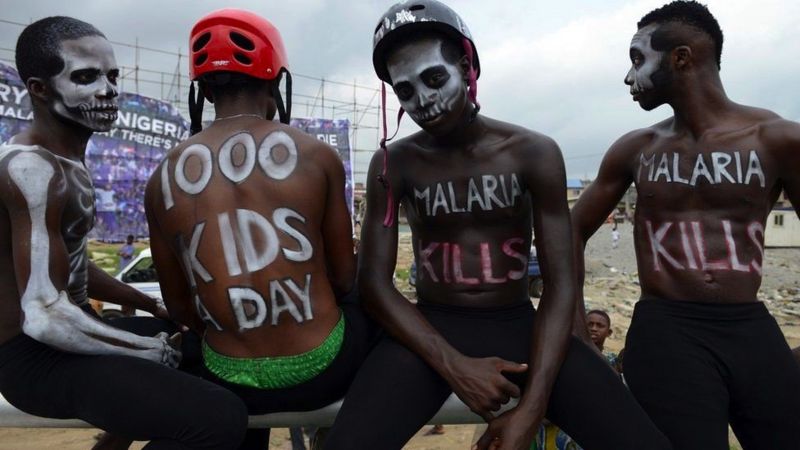
Ek olarak, tedavinin tamamlanması için dört doz verilmesi gerekiyor.
Ancak sorunlara rağmen doktorlar, Malavi, Gana ve Kenya'da 2023'e kadar sürecek edecek olan pilot uygulama programı konusunda iyimserler.
Denemeyi yürüten ekip, tek başına bir aşının sıtmaya karşı mücadelede sihir yaratmayacağını söylese de, binlerce yıldır insanları öldüren bir hastalığa karşı mücadelede bir başka araç olacak.

© Tüm hakları saklıdır.
Yazarlar
- Adnan Ekinci
- Ahmet Sever
- Ahmet Talimciler
- Akdoğan Özkan
- Alex Akimoğlu
- Ali Akay
- Atilla Dorsay
- Aydın Engin
- Ayfer Feriha Nujen
- Aysel Sağır
- Ayşe Acar
- Barçın Yinanç
- Bekir Ağırdır
- Candan Yıldız
- Cemal Tunçdemir
- Çağnur Öztürk
- Çiğdem Anad
- Çiğdem Toker
- Deniz Can
- Doğan Akın
- Emrah Akın
- Ercan Uygur
- Erdoğan İşcan
- Erdoğan Sağlam
- Faruk Bildirici
- Fulya Canşen
- Füsun Sarp Nebil
- Gökçer Tahincioğlu
- Gönenç Gürkaynak
- Hakan Aksay
- Hande Çayır
- Hasan Cemal
- Hasan Göğüş
- Hasan Servet Öktem
- İrfan Yalın
- İskender Aruoba
- Leyla Alp
- M. K. Perker
- Mehmet Y. Yılmaz
- Mehmet Y. Yılmaz | Futbol
- Mehmet Y. Yılmaz | Hafta Sonu
- Mehmet Yalçın
- Murat Batı
- Murat Belge
- Murat Bjeduğ
- Murat Sabuncu
- Mustafa Durmuş
- Oğuz Demiralp
- Orhan Tekelioğlu
- Oya Baydar
- Pınar Doğu
- Rıdvan Akar
- Rıza Türmen
- Selçuk Demirel
- Sencer Ayata
- Seyfettin Gürsel
- Süheyl Aygül
- Şenay Tanrıvermiş
- Şengün Kılıç
- Şirin Payzın
- Şükrü Hatun
- Talat Kırış
- Tan Oral
- Tolga Şardan
- Tolga Şirin
- Tuğçe Tatari
- Tuğrul Akşar
- Tuğrul Eryılmaz
- Türkay Demir
- Uğur Gürses
- Umut Ozan Darıcı
- Yalçın Doğan
- Yılmaz Murat Bilican
- Yusuf Nazım
- Zeynel Lüle